Симптомы воспаления шейки матки в менопаузе
Виды гинекологических заболеваний при климаксе у женщин
Климакс является особенным периодом в жизни каждой женщины, когда происходят гормональные перестройки, и репродуктивная стадия жизни меняется пожилым возрастом. Как и обычный переходный возраст, климактерический период часто сопровождается проявлением сопутствующей симптоматики, не редко и возникновением различных патологических процессов. Рассмотрим более подробно: чем опасен период менопаузы, и какие заболевания при климаксе у женщин могут появиться?

Сухость во влагалище
Как известно, климакс сопровождается снижением выработки таких гормонов, как эстрогены, вследствие угасания функциональности яичников. Данный фактор может привести к возникновению чувства сухости в интимных зонах. Сухость слизистых поверхностей во влагалище является естественным изменением их структуры. В медицине данный симптом носит еще одно название – атрофический кольпит.
Перед наступлением климактерического периода, яичники своей функциональностью оказывали существенную поддержку в тонизации эпителия и выделения специального смазочного вещества, который и не давал засыхать слизистым поверхностям.
С угасанием яичников, слизистые оболочки начинают утончаться, при этом структура микрофлоры во влагалище также претерпевает изменения. Это ведет к уменьшению количества лактобактерий, отвечающих за нормальный уровень кислотности, что является причиной появления других микроорганизмов, в результате деятельности которых развиваются воспаления. Воспаления могут привести к развитию вагинита.
Симптомы и лечение вагинита
К проявляющейся симптоматике вагинита относятся следующие факторы:
- сухость, отечность и покраснение слизистых поверхностей влагалища;
- зуд и жжение в интимной зоне;
- грязновато-белые выделения;
- дискомфорт и болевые ощущения во время полового акта;
- острое жжение во влагалище при мочеиспускании и подмывании с использованием туалетного мыла.
При проявлении данной симптоматики следует сразу обратиться к квалифицированным специалистам для полного обследования и назначения своевременного лечения. Тянуть время, претерпевая проявления данных симптомов, не рекомендуется в связи с возможность осложнения и высоким риском развития более серьезной болезни.
Для того, чтобы восстановить секреторную функциональность эпителия влагалища и вылечить вагинит, необходимо применять гормоносодержащие препараты, к которым относятся:
- препараты кремовой текстуры: Эстриол, Эвальгин, Орто-гинест;
- препараты в форме гелей: Климара, Дерместрил, Овестин, Дивигель;
- препараты в форме вагинальных свечей, к которым относятся Эстриол, Эстрокад, Овипол, Овестин.
Схема лечения вагинита является однотипной, и заключается в ежедневном помещении одного из назначенных препаратов в область влагалища на протяжении месяца. После восстановления микрофлоры влагалища, и устранения вагинита, необходимо поддерживать достигнутые результаты еженедельным введением назначенного препарата во влагалище.
Сальпингит маточных труб
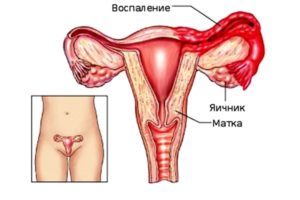
Развитие атрофического кольпита также может стать причиной появления такой болезни, как сальпингит в хронической форме. Это воспаления, локализованные в одной маточной трубе или сразу в обеих. Причиной развития данной болезни может послужить не только кольпит, но и прежние венерические инфекции, если такие были до наступления климакса, а также обморожение и большое количество половых партнеров.
Хроническое течение сальпингита часто сложнее выявить, нежели его начальную стадию развития. Симптоматика данной болезни очень схожа по своему проявлению с другими инфекциями и отравлениями организма. Обострение заболевания может сопровождаться более яркой выраженностью симптомов, к которым относятся:
- ноющие боли в нижней части живота, обостряющиеся во время мочеиспускания;
- чувство слабости и усталости;
- появление тошноты, которая может сопровождаться отхождением рвотных масс;
- снижение аппетита;
- возможно появление озноба и незначительное повышение температуры тела;
- возможно появление выделений с характерным запахом и гнойной примесью.
Лечить хроническую форму сальпингита необходимо на протяжении месяца с применением следующих средств:
- антибиотические препараты, преимущественно группы пенициллинов, среди которых чаще используется Ампиокс либо Ампициллин, либо Цефалоспорин (Цефотаксим), также может применяться Канамицин, относящийся к группе аминогликозидов;
- в качестве жаропонижающих – Панадол либо Парацетамол;
- в качестве обезболивающего средства может использоваться Кеторол либо Ибупрофен;
- а также Фурозолидон и Имунофан с комбинированным приемом комплексных витаминов, содержащих преимущественно витамины группы С и Е.
После окончания лечения, рекомендуется беречь свой организм от воздействия различных инфекционных процессов и не допускать повторного появления такой болезни, как вагинит. Развитие вагинита может поспособствовать обострению сальпингита и его повторному развитию.
Важно помнить, что такое заболевание как сальпингит, при несвоевременном лечении может стать причиной развития новообразований в любом из репродуктивных органов, что будет поводом для хирургического вмешательства.
Нарушения эндометрия
Атрофические процессы в тканях эндометрия с наступлением периода постменопаузы является нормальным явлением. Ввиду отсутствия эстрогенов, эндометрий прекращает свою функциональность, при этом верхние его слои перестают утолщаться и ежемесячно обновляться, чем и объясняется отсутствие менструальных выделений.
Но и такое состояние может оказаться реальным поводом для беспокойства. По причине утончения и ослабленности тканей эндометрия у большинства представительниц прекрасного пола могут появляться кровяные выделения различной степени обильности. Одними из основных причин такой симптоматики являются:
- нарушения в работоспособности сердечно-сосудистой системы;
- развитие сахарного диабета.
При развитии данных патологий стенки капилляров становятся чрезмерно чувствительными к различным напряжениям, что и приводит к их разрыву, и, соответственно, появлению кровяных выделений. Поэтому в климактерическом периоде рекомендуется регулярно посещать квалифицированных гинекологов, и осуществлять полный контроль состояния эндометрия.
Схема лечения включает в себя прием препаратов группы ЗГТ (заместительной гормональной терапии), в составе которых в качестве активного компонента выступает эстрадиол. Для перорального приема назначаются следующие лекарственные средства:
- Климонорм;
- Овестин;
- Климен;
- Клиогест;
- Фемостон;
- Эстрофем;
- либо Цикло-Прогинова.
Данные препараты могут быть назначены только квалифицированным специалистом. Самолечением заниматься не рекомендуется в целях исключения нанесения более тяжкого вреда для здоровья и исключения возникновения более серьезных последствий.
Синехия в маточной полости
При ярко-выраженных атрофических процессах на поверхности слизистых оболочек влагалища, могут образовываться синехии, или слипание с дальнейшим сращением некоторых участков тканей слизистой поверхности. При развитии такого процесса могут появиться спайки соединительных тканей, срастание отдельных участков и болевые синдромы с образованием воспаления.
Вылечить такое заболевание, как синехия, можно лишь посредством хирургического вмешательства. При несвоевременном лечении, развитие болезни может осложниться и перерасти в более серьезные патологии, решением которых может послужить полноценная ликвидация органа.
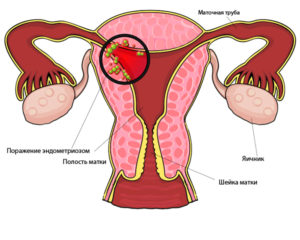
Развитие аденомиоза
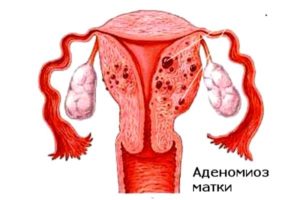
Еще до наступления климактерического периода в жизни женщины, в ее организме может начаться процесс прорастания тканей эндометрия в глубокие слои матки. Данный процесс может начать развиваться и с наступлением периода пременопаузы. Это является гормонозависимой патологией. Поэтому к наступлению момента последних менструальных выделений, количество гормонов становится нестабильным, что может послужить причиной развития аденомиоза матки.
Проявляется данная патология возникновением следующей симптоматики:
- кровотечения;
- боли в нижней части живота;
- обострение всех признаков климактерического периода.
В таких ситуациях женщины должны пройти курс лечения гормональной терапии, включающей прием эстраген-гестагенных препаратов, которые должны тщательно подбираться специалистами. Перед началом лечения и спустя три месяца после выздоровления необходимо также пройти ультразвуковое обследование.
Если лечение не даст видимых результатов, то это может послужить основанием для удаления матки в целях предупреждения развития раковой опухоли.
Новообразования
С наступлением периода менопаузы риски возникновения новообразований в женской половой системе органов повышаются. А всевозможные опухоли, находящиеся в стадии ремиссии могут обостриться и начать прогрессировать на фоне гормонального изменения. Рассмотрим особенности опасных заболеваний при климаксе у женщин.
Кистома
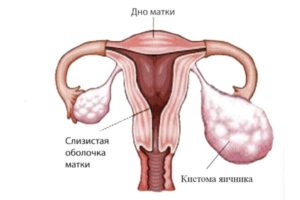
Сама по себе кистома является доброкачественной опухолью, которая локализуется на одном или двух маточных придатках. С наступлением гормональных изменений в организме женщины, связанных с климактерическим периодом, кистома может перейти в пограничное состояние, следствием развития которого может появиться рак придатков. Поэтому необходимо постоянно контролировать состояние кистомы.
Первоначальная стадия развития данной проблемы никак не проявляется: обнаружить ее наличие можно лишь при помощи ультразвукового обследования и осмотра врача.
При развитии кистома увеличивается в размерах и начинает проявляться следующими симптоматическими факторами:
- болевые ощущения, ноющего характера, отдающие в паховую зону, либо зону крестца;
- распирающие ощущения в области брюшины;
- частые мочеиспускания;
- нарушения стула, сопровождающиеся запорами либо развитием диареи.
Если ножка опухоли случайно перекручивается, то это может стать причиной резкой боли, приступа учащенного сердцебиения, отхождением рвотных масс и резким повышением температуры.
Кистома должна лечиться только оперативными методами, характер которых напрямую зависит от стадии развития патологии.
Миома
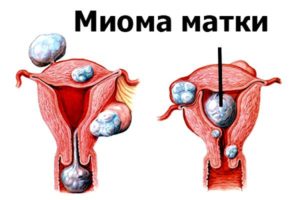
Обычно миомы матки могут возникать до наступления климакса. Когда начинается климактерий, патология начинает переходить в регрессирующую стадию. Ведь для развития данной патологии необходим нормальный уровень эстрогенов, которых в данном жизненном периоде женского организма очень мало. Вследствие низкого содержания эстрогенов, начинается процесс уменьшения размеров самой матки, что приводит к скукоживанию и дальнейшему исчезновению миомы.
Но бывают случаи, когда матка не уменьшается в размерах в период менопаузы, и миома начинает способствовать проявлению следующих симптомов:
- нехарактерные кровяные выделения из влагалища;
- снижение уровня гемоглобина;
- увеличение слоя эндометрия;
- увеличение в размерах яичников, что может стать причиной развития новообразований на данных органах.
Если миома возникла до наступления климакса и имеет не регрессирующий характер, то климактерический период наступит позднее, чем при регрессирующей опухоли либо ее отсутствии. Такая опухоль не уменьшается в размерах даже с наступлением климакса, а только продолжает расти. Если опухоль предрасположена к самостоятельному рассасыванию, то ее уменьшение в размерах наблюдается еще за пару лет до наступления периода пременопаузы.
Разрастание клеток миомы может стать причиной образования раковой опухоли. Поэтому если при осмотре гинекологом, он замечает какие-либо факторы, предрасполагающие к озлокачествлению миомы, то принимается решение по оперативному удалению опухоли вместе с маткой.
Для того чтобы климактерический период не вызывал проблемы со здоровьем, необходимо внимательно прислушиваться ко всем проявляющимся симптомам, и своевременно устранять все воспаления и другие патологии при помощи специальных препаратов, разработанных для обеспечения мягкого течения климактерического периода. Только в таком случае наступление нового периода в жизни женщины будет комфортным и не предвещающим уныния.
Интересное и познавательное видео по теме:
Заболевания при климаксе
 Климакс у женщин наступает, как правило, после 45 лет. Этот период характеризуется изменениями в организме на гормональном уровне — яичники постепенно прекращают вырабатывать женские гормоны эстрогены.
Климакс у женщин наступает, как правило, после 45 лет. Этот период характеризуется изменениями в организме на гормональном уровне — яичники постепенно прекращают вырабатывать женские гормоны эстрогены.
Эти гормоны отвечают за красоту и молодость организма, а также способствуют созреванию яйцеклеток для оплодотворения. Без наличия эстрогена забеременеть невозможно.
Кроме гормональной перестройки во время климакса происходит адаптация всех важных систем организма к функционированию без эстрогена.
Какие изменения происходят в организме во время климакса
Климактерический период характеризуется значительными изменениями, происходящими в организме. Особенно это отражается на мочеполовой системе, сердечно-сосудистой и пищеварительной.
Претерпевают изменения органы не только по физиологическим показателям, но также изменяются их внешние характеристики:
- яичники. Утрачивая свою способность в выработке эстрогена, яичники становятся меньше в размерах, ткань заменяется на соединительную, орган принимает деструктивную форму;
- матка. Размеры матки меняются в зависимости от течения периода климакса. В начале его протекания орган увеличивается, а в постклиматический период — значительно уменьшается. Шейка матки становится меньше, в трубах зарастает просвет, они выпрямляются;
- внешние и внутренние половые органы. Размеры половых губ значительно уменьшаются, жировая ткань в них исчезает, кожа становится дряблой. Кожные покровы влагалища становятся сухими в связи с отсутствием органической смазки. Лобковые волосы становятся реже;
- молочные железы. Появляется обвисание груди из-за уменьшения тонуса мышц и атрофии железистой ткани. Происходит разрастание соединительной ткани в груди. Размер меняется;
- кожа, волосы, ногти. Кожа испытывает дефицит влаги, становится сухой. Образуются пигментные пятна на руках, в районе декольте, на лице. Волосы приобретают ломкость, появляется больше седины, ногти ломаются и слоятся.
Кроме того, нарушается работа сердца, желудочно-кишечного тракта, эндокринной и нервной системы. Все эти изменения связаны с нехваткой эстрогена, который непосредственно влияет на эластичность сосудов, состояние крови, обмен веществ и деятельность других гормонов.
При климаксе очень важно соблюдать спокойный и уравновешенный образ жизни, чтобы климактерические изменения протекали более мягко и бессимптомно.
Почему возникают заболевания при менопаузе
Когда стабильность работы всех органов и систем женского организма находится под контролем необходимых гормонов, их работа слажена. Во время менопаузы происходит сбой из-за прекращения выработки эстрогена, который имеет большое значение на функционирование многих органов.
В результате происходит изменение практически во всем организме. На фоне нестабильной работы происходит снижение иммунной системы, которая защищает организм от патологического воздействия бактерий и инфекций.
Научно доказано, что именно дефицит половых женских гормонов провоцирует развитие патологических процессов в организме.
Какие болезни чаще всего прогрессируют в этот период
Перестройка на гормональном уровне провоцирует развитие болезней, касающихся в первую очередь мочеполовой системы и нередко — щитовидной железы, при заболеваниях которой также бывают приливы жара, что можно спутать с обычной симптоматикой климакса.
Гиперплазия эндометрия
Внутренний слой матки покрыт слизистым слоем, который способствует размещению яйцеклетки в теле матки во время оплодотворения. Таким образом обеспечивается нормальное кровоснабжение будущего плода и его развитие.
При отсутствии оплодотворения мукозный слой отторгается, что приводит к менструации. Если оплодотворение не происходит, а менструации отсутствуют, происходит разрастание слизистой оболочки внутрь матки. Такой процесс называется гиперплазией.
В период менопаузы гиперплазия эндометрия чревата новообразованиями, в том числе и злокачественными. Поэтому следует вовремя выявить патологические процессы и назначить терапию.
Гипотиреоз
В период климакса возможны нарушения работы щитовидной железы. Неправильная ее работа приводит к дефициту тиреоидного гормона — гипотиреозу.
Миома матки
Миома матки характеризуется как доброкачественное образование в теле матки.
Заболевание определяется как гормонозависимое, поэтому именно в период климактерических изменений возрастает риск образования узелковых опухолевых процессов в маточной полости.
Каждая третья женщина в период менопаузы сталкивается с данной патологией. Заболевание успешно лечится путем хирургического иссечения новообразований.
Цистит
Во время менопаузы из-за не достаточного количества эстрогена стенки мочевого пузыря становятся тонкими и слабыми. Ухудшается кровоснабжение в тканях и их иммунная защита, что повышает риск попадания инфекции в органы малого таза.
Легкое переохлаждение, недостаток витаминов и стрессовые ситуации могут стать причиной развития цистита при климаксе.
Заболевание характеризуют симптомы:
- рези при мочеиспускании;
- боли внизу живота;
- недержание.
Патология лечится антибактериальными или гормоносодержащими препаратами.
Эндометриоз
Болезнь характеризуется увеличением слизистого покрова полости матки.
Опасность заболевания заключается в перерождении излишних слизистых отложений в злокачественные клеточные образования. Кроме того возможно образование кистозных и других патологических образований в теле матки.
При выявлении эндометриоза необходимо провести обследование и начать лечение.
Другие нарушения в работе систем и органов
Нехватка витаминов в период климакса способствует наличию проблем с костной тканью, структурой волос и ногтей, а также развитием остеопороза.
Нарушения обменных процессов в хрящевых тканях и синтеза коллагена провоцируют развитие артрита и артроза.
Во время менопаузы велик риск развития сердечно-сосудистых заболеваний и нарушений в работе пищеварительной системы.
Для этого необходимо заботиться о своем здоровье постоянно.
Профилактика возникновения патологий
В целях профилактики развития патологических процессов в период менопаузы следует руководствоваться некоторыми правилами:
- следить за питанием. Следует обогатить свой рацион йодом и кальцием в целях предупреждения заболеваний опорно-двигательного аппарата, а также сбоя в работе щитовидной железы;
- исключить из рациона жирные продукты. Это необходимо для обеспечения эластичности сосудов и уменьшения холестериновых отложений на их стенках с целью предупреждения сердечно-сосудистых заболеваний;
- систематически принимать витаминные комплексы.
Кроме того, рекомендуется систематически гулять на свежем воздухе, вести активный образ жизни с включением физической (умеренной) нагрузки, не увлекаться табакокурением и алкоголем.
Регулярное посещение гинеколога поможет исключить развитие тяжелых патологических процессов не только во время и после менопаузы, но и задолго до ее наступления.
Заключение
Таким образом, заболевания при климаксе — это в большей степени результат халатного отношения к своему здоровью до наступления гормональной перестройки.
Важным фактором предупреждения и раннего выявления патологических процессов является систематический осмотр у врача.
Не стоит самостоятельно диагностировать болезни, а тем более их лечить, особенно в период климакса. Это может привести к осложнениям и тяжелым последствиям.
Полезное видео
В видео рассказывается про болезни мочеполовой системы, методы их лечения и профилактики:
Воспаление шейки матки: причины, симптомы, диагностика и лечение

Воспаление шейки матки представляет собой распространенное гинекологическое заболевание, характеризующееся проникновением в эпителий органа инфекционных агентов. Воспалительный процесс обычно возникает на фоне инвазии бактерий или вирусных частиц. Проявления заболевания разнообразны, однако большинство пациенток жалуется на болезненность и появление необычных выделений из влагалища. Лечение проводится с помощью медикаментов. Иногда нужны хирургические процедуры.
Цервицит может быть проявлением половой инфекции, вроде хламидиоза. Требуются лабораторные тесты для идентификации возбудителя болезни и проведения специальной терапии.
Подробнее о заболевании
Воспалительный процесс в области эпителия, выстилающего шейку матки, почти всегда вызван инфекционными агентами. В связи с этим основной группой риска являются сексуально активные женщины. Изначально патология затрагивает только шейку матки, однако позже патогены могут попадать в область влагалища и вульвы. Распространенная инфекция вызывает неприятные симптомы и значительно ухудшает качество жизни женщины, поэтому терапию нужно проводить как можно раньше.
Это достаточно распространенная патология. Ранняя диагностика затруднена из-за частого отсутствия явных признаков. Нужны гинекологические обследования. Согласно эпидемиологическим данным, заболевание может быть выявлено у семидесяти процентов взрослых женщин. Хроническое течение цервицита на фоне ВПЧ-инфекции повышает риск развития онкологических осложнений.
Причины
Все анатомические зоны, включая шейку матки, защищены иммунитетом. Выделяемый вязкий секрет, покрывающий цервикальный эпителий, предотвращает вторжение инфекционных агентов в организм. Тем не менее действие защитных систем организма может ослабляться на фоне влияния неблагоприятных факторов. Многие патогены, передающиеся половым путем, без труда преодолевают иммунный барьер и вызывают заболевание. Инфекционный процесс приводит к повреждению эпителиальных тканей и нарушению естественного микробиома органа.
Факторы риска инфицирования включают незащищенные половые контакты, активную сексуальную жизнь, уже имеющиеся инфекционные процессы в области половых органов, а также врожденное или приобретенное нарушение иммунной функции.
Главные возбудители
- Уже присутствующие в микробиоме эпителия шейки матки условно патогенные микроорганизмы, способные проявлять свои свойства на фоне действия неблагоприятных (для организма) факторов. В первую очередь это разнообразные бактериальные клетки, включая стафилококк.
- Гонококки. Бактериальный инфекционный агент редко изолированно поражает шейку матки. Почти всегда патогены распространяются в другие отделы половой системы, вызывая воспаление мочеиспускательного канала, вульвы и матки.
- Вирусные агенты. Главным возбудителем считается вирус папилломы человека, присутствующий в организме большинства людей. Другие вирусные возбудители включают герпес и аденовирус.
- Кандида. Грибковая инфекция не связана с половыми контактами. Эти микроорганизмы в норме уже присутствуют в микробиоме, однако их численность сдерживается лактобактериями, вырабатывающими молочную кислоту. Нарушение микробиома сопровождается обильным размножением кандиды и возникновением воспалительного процесса.
- Хламидии. Такой инфекционный агент является причиной острой формы воспаления примерно у половины пациенток.
- Трихомонады. Инфекционный агент передается половым путем и вызывает инфекцию без явной симптоматики. Чаще диагностируется у женщин среднего возраста.
 Нужен профильный осмотр
Нужен профильный осмотр
Редко патология возникает на фоне инвазии бледной спирохеты или микобактерии. Возможно присутствие нескольких типов инфекции.
Симптомы
Существуют разные типы заболевания, отличающиеся особенностью течения и симптоматикой. После первичного инфицирования формируется острая форма цервицита, проявляющаяся выраженной болью, повышением температуры тела и выделениями. Если полноценное лечение не проведено, болезнь переходит в хроническую форму, для которой характерно периодическое рецидивирование. Также проявления заболевания зависят от локализации патологического процесса. Распространение инфекции в область вульвы и матки вызывает более тяжелые симптомы.
Возможные признаки
- Выделение гноя.
- Болезненность в нижней части живота.
- Дискомфорт во время половых отношений.
- Болезненность во время мочеиспускания.
- Неприятный запах.
- Повышение температуры тела.
К опасным негативным последствиям заболевания относят бесплодие, злокачественное новообразование в органе и родовые осложнения.
Диагностика
В первую очередь нужно провести обследование у гинеколога. Проводится стандартный осмотр органа с помощью инструментов и оптики. Специалист уже на этом этапе может обнаружить характерные признаки болезни, однако нужны дополнительные обследования.
Другие исследования
- Забор материала с последующим цитологическим исследованием.
- Осмотр с предварительной обработкой слизистой специальными растворами.
- Исследование материала с помощью биопсии.
- Серологические тесты и ПЦР.
Лечение воспаления шейки матки
В большинстве случаев достаточно сочетания медикаментозной терапии и профилактики. Женщине могут назначить антимикозные, противогрибковые или антивирусные медикаменты. Иногда можно использовать только топические средства для предотвращения системных неблагоприятных реакций. При тяжелой инфекции врачи назначают одновременно пероральные и местные лекарственные формы. При тканевых изменениях могут применяться инструментальные методы, вроде лазерного прижигания.
Видео
Таким образом, воспаление шейки матки диагностируется у многих пациенток. Нужна своевременная терапия.
Источники:
http://vklimakse.ru/zabolevaniya-u-zhenshhin.html
http://zhenskoe-zdorovye.com/ginekologija/klimaks/zabolevaniya
http://viferon-med.ru/vospalenie-sheyki-matki-prichiny-simptomy-diagnostika-i-lechenie/