Синехии в полости матки в период менопаузы
Полипы в матке и другие заболевания при климаксе у женщин
Наступление климакса и менопаузы характеризуется изменением гормонального фона и постепенным угасанием репродуктивных функций организма. Это естественный процесс, запрограммированный природой. Однако на фоне ослабленного иммунитета, низкой сопротивляемости организма и уменьшающегося уровня эстрогенов возможно развитие ряда заболеваний со стороны репродуктивной системы.
Молочница
Возбудителем заболевание является дрожжеподобный грибок из рода Candida. Проявляется довольно ярко и узнаваемо: зуд (иногда очень сильный), жжение, иногда при мочеиспускании, отёчность наружных половых органов, дискомфорт во время полового акта, очень характерные творожистые выделения из влагалища. Нередко клиническая картина смазана и симптомы выражены слабо. Для постановки диагноза необходимо сдать мазок.
Фактором, провоцирующим развитие молочницы при менопаузе, является ослабление местного иммунитета во влагалище. Виной тому падение уровня эстрогена, возрастные изменения репродуктивной системы и снижение общего иммунитета.
Истончённая слизистая влагалища обеспечивает лёгкое внедрение грибков, которые достаточно быстро образуют целые колонии. Снижение иммунитета может спровоцировать обострение грибкового заболевания, протекавшего до этого латентно (скрытно).
Молочница не является заболеванием, передающимся половым путем. Грибы рода Кандида всегда присутствуют в нормальной микрофлоре, но в очень малом количестве. Полезные бактерии подавляют размножение грибков, поэтому молочница на фоне полного здоровья не возникает.
Употребление антибиотиков (особенно бессистемное) может спровоцировать развитие заболевания. Это связано с тем, что антибактериальные препараты уничтожают не только вредные бактерии, но и полезные. Как следствие, нарушается микрофлора влагалища и грибки начинают бесконтрольно размножаться.
Большинство представительниц прекрасного пола относятся к молочнице достаточно легкомысленно. Это большое заблуждение. Своевременно не пролеченная молочница может привести к ряду осложнений:
- Инфицирование мочевыделительной системы. Из-за особенностей строения мочеполовой системы женщины, грибок может легко проникнуть в уретру, а затем в мочевой пузырь и почки, вызывая воспалительные процессы в этих органах.
- Ослабление общего и местного иммунитета. Благодаря постоянному присутствию возбудителя страдает иммунитет, из-за чего повышается вероятность присоединения всевозможных инфекций.
- Масштабное развитие грибковой инфекции и низкая сопротивляемость организма могут спровоцировать заражение крови – кандидозный сепсис. Это тяжёлое заболевание угрожает жизни.
Поэтому игнорировать молочницу не следует. Диагностировать молочницу не составляет особой сложности. Для подтверждения диагноза назначают мазок – лабораторное исследование влагалищных выделений.
Прогноз при лечении молочницы благоприятный, поверхностные формы грибкового поражения легко поддаются лечению. Назначаются противогрибковые препараты: Нистатин, Флуканазол и др. Разумно использование как препаратов местного действия (вагинальные свечи, мази), так и общего (таблетки).
Возможно назначение витаминных препаратов (особенно группы В). Самолечением заниматься нельзя, так как в климактерическом периоде дозировка препарата назначается индивидуально. Неверный выбор препарата и дозы может только навредить.
Для повышения общего иммунитета необходимо откорректировать диету. Уменьшение углеводов (хлеб, картофель, сладкие кондитерские изделия) в рационе в сторону увеличения потребления белков (мясо, рыба, творог, сыр) позволит значительно усилить защитные системы организма.
В целях профилактики следует тщательно соблюдать личную гигиену, избегать бесконтрольного приёма антибиотиков, укреплять иммунитет.
Полипы
Полип в матке в менопаузе — это доброкачественное образование. Чаще всего полипы обнаруживают у пациенток в пременопаузе и менопаузе. Связано это с изменением гормонального фона в климактерический период, снижением иммунитета.
К группе риска следует отнести женщин с ожирением, эндокринными патологиями, а также дам, у которых имеются заболевания органов репродуктивной системы (эндометриоз, миома, кистозные поражения яичников), частые аборты, возраст после 50 лет.
Полипы представляют собой небольшие образования (от2 мм до 3 см) на «ножке», прикрепившиеся к эндометрию матки. Питание полипа происходит через кровеносные сосуды, находящиеся в «ножке». Количество полипов может варьироваться от одного до нескольких образований. Примерно в 1-3% случаев заболевание может переродиться в злокачественную форму.
Ярких проявлений у данной патологии нет. Зачастую полипы в матке обнаруживают при плановом медосмотре после посещения гинеколога и проведения УЗИ органов малого таза. Натолкнуть на мысль, что со здоровьем не всё в порядке, помогут следующие ситуации:
- Нарушение менструального цикла (более обильные или скудные выделения).
- Межменструальные кровотечения.
- Появление схваткообразных болей внизу живота.
- Болевые ощущения и дискомфорт во время полового акта и последующая «мазня».
Все эти симптомы не указывают напрямую на проблему, а могут трактоваться как проявление климакса. Поэтому затруднена своевременная диагностика данной патологии.
Различают несколько видов полипов:
- Фиброзный полип. Зачастую одиночное образование, ножка содержит небольшое количество кровеносных сосудов. Размер полипа до 1 см. Состоит из соединительной ткани.
- Железистый. Состоит из остатков плацентарной ткани и желёз. Многочисленные образования располагаются в хаотичном порядке.
- Фиброзно – железистый. Имеет в своём составе небольшое количество желез на фоне разрастания соединительной ткани.
- Аденоматозный. Наиболее опасный тип полипа. В железистой структуре образования находятся атипичные клетки. Это предраковое состояние.
Полипы могут располагаться не только в полости матки, но и в цервикальном канале шейки матки.
Лечение полипов при менопаузе проводят хирургическим путём. Боятся этой процедуры не следует, так как операцию проводят через цервикальный канал и без разрезов. Восстановительный период не большой и проходит без осложнений.
После оперативного лечения возможно назначение гормонотерапии для нормализации гормонального фона и профилактики рецидива заболевания. Лучше не отказываться от хирургического метода лечения полипов матки, что бы избежать вероятного перерождения в злокачественную форму.
Синехии
Синехии полости матки в менопаузе — это внутриматочные спайки, носящие как частичный, так и полный характер сращений. Причиной образования спаек является механическое повреждение слизистого слоя в процессе аборта или диагностического выскабливания. К механическому повреждению не редко присоединяется инфекция. Спровоцировать развитие синехий может эндометрит, наличие внутриматочной спирали.
Реагируя на травму или воспаление эндометрий образует тонкие соеденительнотканные нити. Изначально они похожи на плёнки, которые постепенно преобразовываясь в плотные тяжи, стягивают стенки матки между собой. Картина проявления симптомов зависит от степени поражения матки.
- Распространение спаек не превышает 25% площади полости матки. Спайки тонкие, эластичные. Не наблюдается наличие спаек в области маточных труб и дна матки.
- Задето от 25% до 75% эндометрия. Спайки частично перекрывают дно матки и область маточных труб. Стенки матки не спаяны между собой. Синехии достаточно эластичны.
- В процесс вовлечено более 75% площади эндометрия. Спайки плотные, способные деформировать маточную полость и срастить (спаять) стенки матки между собой.
Диагностировать появление синехий в постменопаузу достаточно непросто, так как основным симптомом проявления данного заболевания является сбой в менструальном цикле. А сопутствующие симптомы, например, тянущие боли в низу живота, могут трактоваться как симптом другого заболевания. Для точного диагностирования используют УЗИ, гистероскопию. Лечение только хирургическое. Прогноз излечения достаточно благоприятный.
Кальцинаты
Кальцинаты — это отложение солей кальция в органах и тканях. Кальций необходим человеку, потому как участвует в обменных процессах и является строительным материалом для костей, зубов, ногтей. Избыток кальция приводит к отложению солей кальция, провоцируя развитие кальциноза.
Образоваться кальцинаты могут везде. У представительниц прекрасного пола могут обнаружиться в яичниках и матке. Обнаружение кальцинатов в органах репродуктивной системы предупреждает о том, что в почках и мочевом пузыре образовались камни. Поэтому следует провести полное обследование.
Кальцинаты — это не самостоятельное заболевание, а последствие воспалительных процессов, имеющих хронический характер. Кальцинаты могут образоваться в результате травмирования органа (аборты, тяжёлые роды) и располагаются в определённых частях матки (фиброматозные узлы).
Иногда кальцинаты можно спутать с полипами, поэтому важна тщательная постановка диагноза. Диагностировать можно с помощью УЗИ, гистероскопии. О серьёзности данной патологии идут споры. Часть врачей настаивает на том, что наличие кальцинатов это симптом серьёзного заболевания и требует немедленного лечения. Другие представители утверждают, что опасность такого состояния сильно преувеличена. Поэтому лучшим вариантом будет прохождение полного обследования организма на наличие хронического заболевания и последующее лечение.
Гидросальпинкс
Гидросальпинкс в менопаузе — это нарушение проходимости маточных труб, характеризующееся скоплением жидкости и наличием спаечного процесса. Развивается как следствие воспалительного заболевания маточных труб (аднексит, сальпингит).
Происходит разрастание соединительной ткани, спайки могут перекрыть оба отверстия маточной трубы. В результате образуется полость, а в просвете постепенно скапливается слизь, которая может загноиться и вызвать осложнения (пиосальпинкс). Спровоцировать гидросальпинкс может любое оперативное вмешательство в брюшную полость удаление аппендицита, например, либо наличие там воспалительных процессов.
Симптомы зависят от давности и тяжести поражения. В основном могут возникнуть жалобы на сильные тянущие боли внизу живота (локализация со стороны поражённого органа), возможно наличие повышенной температуры тела, обильных водянистых выделений из половых путей.
Для постановки диагноза необходим осмотр у гинеколога, УЗИ, лапароскопия гистеросальпингография. Лечение чаще всего оперативное, так как возможность консервативного излечения минимальна.
Цистаденома
Цистаденома — это доброкачественное образование, в виде капсулы с жидкостью. Эта опухоль образуется из эпителия яичников, чаще всего во время пременопаузы и менопаузы. Провоцирующим фактором для развития цистаденом является изменение гормонального фона в климактерический период.
Помимо этого, причиной возникновения цистаденомы могут быть следующие факторы: курение, частые физические и психоэмоциональные нагрузки, наличие перенесённых воспалительных заболеваний репродуктивных органов, медицинских абортов и выкидышей, не правильное применение гормональных препаратов (в том числе оральных контрацептивов).
В начале развития цистаденома не приносит болезненных проявлений. В дальнейшем появляются боли внизу живота с поражённой стороны (в боку), которые отдают в поясницу. Появляется ощущение, что живот «распирает», женщины жалуются на частое мочеиспускание.
Для диагностики используют гинекологический осмотр, УЗИ. Рекомендуют оперативное удаление опухоли из-за возможных осложнений (перекручивание ножки кисты, разрыв капсулы, перерождение кисты в злокачественное образование).
Атрезия цервикального канала
Цервикальный канал позволяет получить доступ в матку. Находится он между влагалищем и маткой. В норме просвет цервикального канала очень узкий, но во время родовой деятельности он расширяется.
Во время климакса происходит изменение гормонального фона и «усыхание» репродуктивных органов. Эти изменения затрагивают и цервикальный канал. Он становится меньше как в длину, так и в ширину. Постепенно просвет становится уже (стеноз), а в дальнейшем зарастает вовсе (атрезия). Иногда причиной закрытия цервикального канала могут стать различные процессы: полипы, кисты, злокачественные опухоли, воспалительные заболевания.
Само по себе заращение цервикального канала не опасно и не имеет клинических симптомов. Однако сохраняется вероятность развития серозометры – скопление серозной жидкости в полости матки. В таком случае могут проявиться следующие симптомы: боли внизу живота, увеличение объёма живота, повышение температуры, тошнота, головная боль. При ультразвуковом исследовании обнаруживается наличие жидкости в полости матки.
Собственно атрезию лечить не надо. Необходимо постоянное наблюдение гинеколога (1 раз в 3 месяца) и сдача анализов на цитологию. В случае обнаружения патологических факторов или развития осложнений производят бужирование, рассечение сросшихся тканей. Возможно назначение гормональных препаратов для нормализации гормонального фона.
Синдром Штейна-Левенталя или СПКЯ — это особый патологический процесс, поликистозная дегенерация яичников. Нарушается гормональный баланс, у женщин с этим синдромом происходит увеличение выработки мужских половых гормонов (тестостерон) и снижение уровня женских половых гормонов (эстроген).
Причины появления синдрома Штейна–Левенталя до сих пор не известны. Возможными факторами, провоцирующими развитие данной проблемы, являются заболевания со стороны эндокринной системы, гинекологические заболевания, постоянные стрессовые ситуации.
Проявляется следующими симптомами: нарушение обмена веществ, акне, гирсутизм (обильный рост волос у женщин по мужскому типу – усики, волосы на груди и животе и т.д.), нарушение менструального цикла, бесплодие, ожирение. У больных этим синдромом высокий риск развития сахарного диабета и сердечно-сосудистых патологий.
В период менопаузы у женщин, больных синдромом поликистозных яичников, происходит уменьшение выработки женских половых гормонов и относительное увеличение мужских половых гормонов. Это может спровоцировать избыточный рост волос на теле женщины.
,При появлении повышенной температуры тела, изменения тембра голоса, высокой утомляемости, на фоне прогрессирующего гипертрихоза, следует незамедлительно обратиться к эндокринологу, так как может являться признаком развития серьёзного заболевания!
Синехии у маленьких девочек и женщин: в чем опасность
Синехии — сращение тканей половых органов. У маленьких девочек — это чаще всего частичное и полное «склеивание» половых губ. У женщин репродуктивного и климактерического возраста синехии локализуются в полости матки и влагалища. Патология носит врожденный, а также приобретенный характеры. Лечение синехий у девочек и взрослых женщин может быть консервативным или оперативным. Тактика определяется индивидуально.

Синехии в полости матки — это соединительнотканные тяжи, их можно сравнить со спайками. Синехии выглядят, как белесоватые тонкие «ниточки» или плотные фиброзные участки. Они могут носить бессимптомный характер или проявляться выраженной клиникой. Последствия как у девочек, так и взрослых женщин сопряжены с нарушением менструальной функции, болью, неприятными выделениями и даже бесплодием. По МКБ-10 состояние относится к невоспалительным заболеваниям и шифруется как N90.
Почему возникают
Учитывая, что синехии у девочек и женщин проявляются по-разному, факторы, провоцирующие их появление, следует рассматривать по возрастным группам.
У девочек
В допубертатный период женский организм продуцирует небольшое количество эстрогенов. А именно они отвечают за выработку особого секрета, который выполняет роль смазки во влагалище и области вульвы. Недостаток ее приводит к прилипанию малых и больших половых губ друг к другу, после чего они в таком положении «припаиваются». Помимо этого, синехии являются последствием вульвитов и вульвагинитов различной природы. Однако такие спайки образуются не у всех девочек. Редко синехии могут быть врожденной патологией. Существуют факторы, которые способствуют их появлению.
- Нарушения в работе ЖКТ . Дисбактериозы, глистная инвазия и прочие гастроэнтерологические проблемы, из-за которых нарушается снабжение питательными веществами слизистой и происходит ее дополнительное иссушение.
- Инфекции . Тонзиллиты, риниты, гаймориты (в том числе хронические) выступают источником инфекции в организме. Грипп, аденовирусные заболевания приводят к снижению иммунитета и повышают вероятность дисбактериозов, вульвитов.
- Гигиена. Частые, интенсивные подмывания «до скрипа» с использованием мыла нередко приводят к мелким травмам тонкой, чувствительной слизистой оболочки половых губ. Заживление этих ранок и провоцирует сращивание.
- Белье . Синтетическое, тесное белье раздражает кожу и слизистый покров, способствует избыточной влажности в области промежности. Это провоцирует появление вульвитов.
- Аллергия. Реакция на различные внутренние и внешние раздражители может затронуть половые губы: возникает их воспаление и последующее образование синехий.
В репродуктивном периоде
Синехии в полости матки называют синдромом Ашермана, по имени врача, который впервые подробно описал заболевание. Подобные спайки могут формироваться во влагалище и цервикальном канале. Причинами синехий у женщин детородного возраста являются следующие факторы.
- Механические повреждения. При абортах, гинекологических манипуляциях, после родов, при длительном использовании внутриматочной спирали, после введения лекарственных средств в полость матки.
- Воспаление. Кольпиты, эндометриты.
В менопаузе
В климактерический период в условиях дефицита эстрогенов происходят атрофические процессы в половых органах. Синехии чаще формируются во влагалище и цервикальном канале на фоне хронических кольпитов. Причем женщины могут не иметь жалоб, если не ведут активную половую жизнь.
Классификация
Разделение синехий половых органов проводится по разным критериям. Наиболее распространены классификации, представленные в таблице.
Виды гинекологических заболеваний при климаксе у женщин
Климакс является особенным периодом в жизни каждой женщины, когда происходят гормональные перестройки, и репродуктивная стадия жизни меняется пожилым возрастом. Как и обычный переходный возраст, климактерический период часто сопровождается проявлением сопутствующей симптоматики, не редко и возникновением различных патологических процессов. Рассмотрим более подробно: чем опасен период менопаузы, и какие заболевания при климаксе у женщин могут появиться?

Сухость во влагалище
Как известно, климакс сопровождается снижением выработки таких гормонов, как эстрогены, вследствие угасания функциональности яичников. Данный фактор может привести к возникновению чувства сухости в интимных зонах. Сухость слизистых поверхностей во влагалище является естественным изменением их структуры. В медицине данный симптом носит еще одно название – атрофический кольпит.
Перед наступлением климактерического периода, яичники своей функциональностью оказывали существенную поддержку в тонизации эпителия и выделения специального смазочного вещества, который и не давал засыхать слизистым поверхностям.
С угасанием яичников, слизистые оболочки начинают утончаться, при этом структура микрофлоры во влагалище также претерпевает изменения. Это ведет к уменьшению количества лактобактерий, отвечающих за нормальный уровень кислотности, что является причиной появления других микроорганизмов, в результате деятельности которых развиваются воспаления. Воспаления могут привести к развитию вагинита.
Симптомы и лечение вагинита
К проявляющейся симптоматике вагинита относятся следующие факторы:
- сухость, отечность и покраснение слизистых поверхностей влагалища;
- зуд и жжение в интимной зоне;
- грязновато-белые выделения;
- дискомфорт и болевые ощущения во время полового акта;
- острое жжение во влагалище при мочеиспускании и подмывании с использованием туалетного мыла.
При проявлении данной симптоматики следует сразу обратиться к квалифицированным специалистам для полного обследования и назначения своевременного лечения. Тянуть время, претерпевая проявления данных симптомов, не рекомендуется в связи с возможность осложнения и высоким риском развития более серьезной болезни.
Для того, чтобы восстановить секреторную функциональность эпителия влагалища и вылечить вагинит, необходимо применять гормоносодержащие препараты, к которым относятся:
- препараты кремовой текстуры: Эстриол, Эвальгин, Орто-гинест;
- препараты в форме гелей: Климара, Дерместрил, Овестин, Дивигель;
- препараты в форме вагинальных свечей, к которым относятся Эстриол, Эстрокад, Овипол, Овестин.
Схема лечения вагинита является однотипной, и заключается в ежедневном помещении одного из назначенных препаратов в область влагалища на протяжении месяца. После восстановления микрофлоры влагалища, и устранения вагинита, необходимо поддерживать достигнутые результаты еженедельным введением назначенного препарата во влагалище.
Сальпингит маточных труб
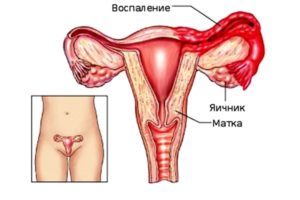
Развитие атрофического кольпита также может стать причиной появления такой болезни, как сальпингит в хронической форме. Это воспаления, локализованные в одной маточной трубе или сразу в обеих. Причиной развития данной болезни может послужить не только кольпит, но и прежние венерические инфекции, если такие были до наступления климакса, а также обморожение и большое количество половых партнеров.
Хроническое течение сальпингита часто сложнее выявить, нежели его начальную стадию развития. Симптоматика данной болезни очень схожа по своему проявлению с другими инфекциями и отравлениями организма. Обострение заболевания может сопровождаться более яркой выраженностью симптомов, к которым относятся:
- ноющие боли в нижней части живота, обостряющиеся во время мочеиспускания;
- чувство слабости и усталости;
- появление тошноты, которая может сопровождаться отхождением рвотных масс;
- снижение аппетита;
- возможно появление озноба и незначительное повышение температуры тела;
- возможно появление выделений с характерным запахом и гнойной примесью.
Лечить хроническую форму сальпингита необходимо на протяжении месяца с применением следующих средств:
- антибиотические препараты, преимущественно группы пенициллинов, среди которых чаще используется Ампиокс либо Ампициллин, либо Цефалоспорин (Цефотаксим), также может применяться Канамицин, относящийся к группе аминогликозидов;
- в качестве жаропонижающих – Панадол либо Парацетамол;
- в качестве обезболивающего средства может использоваться Кеторол либо Ибупрофен;
- а также Фурозолидон и Имунофан с комбинированным приемом комплексных витаминов, содержащих преимущественно витамины группы С и Е.
После окончания лечения, рекомендуется беречь свой организм от воздействия различных инфекционных процессов и не допускать повторного появления такой болезни, как вагинит. Развитие вагинита может поспособствовать обострению сальпингита и его повторному развитию.
Важно помнить, что такое заболевание как сальпингит, при несвоевременном лечении может стать причиной развития новообразований в любом из репродуктивных органов, что будет поводом для хирургического вмешательства.
Нарушения эндометрия
Атрофические процессы в тканях эндометрия с наступлением периода постменопаузы является нормальным явлением. Ввиду отсутствия эстрогенов, эндометрий прекращает свою функциональность, при этом верхние его слои перестают утолщаться и ежемесячно обновляться, чем и объясняется отсутствие менструальных выделений.
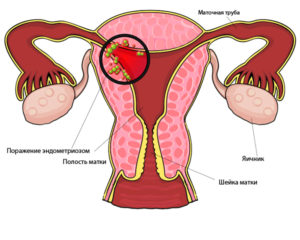
Но и такое состояние может оказаться реальным поводом для беспокойства. По причине утончения и ослабленности тканей эндометрия у большинства представительниц прекрасного пола могут появляться кровяные выделения различной степени обильности. Одними из основных причин такой симптоматики являются:
- нарушения в работоспособности сердечно-сосудистой системы;
- развитие сахарного диабета.
При развитии данных патологий стенки капилляров становятся чрезмерно чувствительными к различным напряжениям, что и приводит к их разрыву, и, соответственно, появлению кровяных выделений. Поэтому в климактерическом периоде рекомендуется регулярно посещать квалифицированных гинекологов, и осуществлять полный контроль состояния эндометрия.
Схема лечения включает в себя прием препаратов группы ЗГТ (заместительной гормональной терапии), в составе которых в качестве активного компонента выступает эстрадиол. Для перорального приема назначаются следующие лекарственные средства:
- Климонорм;
- Овестин;
- Климен;
- Клиогест;
- Фемостон;
- Эстрофем;
- либо Цикло-Прогинова.
Данные препараты могут быть назначены только квалифицированным специалистом. Самолечением заниматься не рекомендуется в целях исключения нанесения более тяжкого вреда для здоровья и исключения возникновения более серьезных последствий.
Синехия в маточной полости
При ярко-выраженных атрофических процессах на поверхности слизистых оболочек влагалища, могут образовываться синехии, или слипание с дальнейшим сращением некоторых участков тканей слизистой поверхности. При развитии такого процесса могут появиться спайки соединительных тканей, срастание отдельных участков и болевые синдромы с образованием воспаления.
Вылечить такое заболевание, как синехия, можно лишь посредством хирургического вмешательства. При несвоевременном лечении, развитие болезни может осложниться и перерасти в более серьезные патологии, решением которых может послужить полноценная ликвидация органа.
Развитие аденомиоза
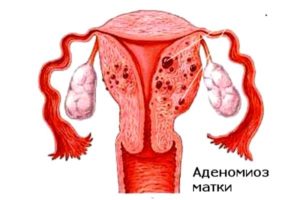
Еще до наступления климактерического периода в жизни женщины, в ее организме может начаться процесс прорастания тканей эндометрия в глубокие слои матки. Данный процесс может начать развиваться и с наступлением периода пременопаузы. Это является гормонозависимой патологией. Поэтому к наступлению момента последних менструальных выделений, количество гормонов становится нестабильным, что может послужить причиной развития аденомиоза матки.
Проявляется данная патология возникновением следующей симптоматики:
- кровотечения;
- боли в нижней части живота;
- обострение всех признаков климактерического периода.
В таких ситуациях женщины должны пройти курс лечения гормональной терапии, включающей прием эстраген-гестагенных препаратов, которые должны тщательно подбираться специалистами. Перед началом лечения и спустя три месяца после выздоровления необходимо также пройти ультразвуковое обследование.
Если лечение не даст видимых результатов, то это может послужить основанием для удаления матки в целях предупреждения развития раковой опухоли.
Новообразования
С наступлением периода менопаузы риски возникновения новообразований в женской половой системе органов повышаются. А всевозможные опухоли, находящиеся в стадии ремиссии могут обостриться и начать прогрессировать на фоне гормонального изменения. Рассмотрим особенности опасных заболеваний при климаксе у женщин.
Кистома
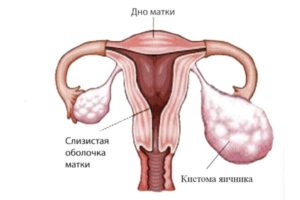
Сама по себе кистома является доброкачественной опухолью, которая локализуется на одном или двух маточных придатках. С наступлением гормональных изменений в организме женщины, связанных с климактерическим периодом, кистома может перейти в пограничное состояние, следствием развития которого может появиться рак придатков. Поэтому необходимо постоянно контролировать состояние кистомы.
Первоначальная стадия развития данной проблемы никак не проявляется: обнаружить ее наличие можно лишь при помощи ультразвукового обследования и осмотра врача.
При развитии кистома увеличивается в размерах и начинает проявляться следующими симптоматическими факторами:
- болевые ощущения, ноющего характера, отдающие в паховую зону, либо зону крестца;
- распирающие ощущения в области брюшины;
- частые мочеиспускания;
- нарушения стула, сопровождающиеся запорами либо развитием диареи.
Если ножка опухоли случайно перекручивается, то это может стать причиной резкой боли, приступа учащенного сердцебиения, отхождением рвотных масс и резким повышением температуры.
Кистома должна лечиться только оперативными методами, характер которых напрямую зависит от стадии развития патологии.
Миома
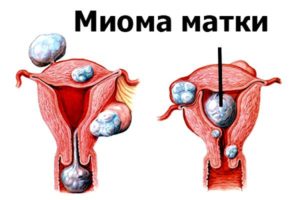
Обычно миомы матки могут возникать до наступления климакса. Когда начинается климактерий, патология начинает переходить в регрессирующую стадию. Ведь для развития данной патологии необходим нормальный уровень эстрогенов, которых в данном жизненном периоде женского организма очень мало. Вследствие низкого содержания эстрогенов, начинается процесс уменьшения размеров самой матки, что приводит к скукоживанию и дальнейшему исчезновению миомы.
Но бывают случаи, когда матка не уменьшается в размерах в период менопаузы, и миома начинает способствовать проявлению следующих симптомов:
- нехарактерные кровяные выделения из влагалища;
- снижение уровня гемоглобина;
- увеличение слоя эндометрия;
- увеличение в размерах яичников, что может стать причиной развития новообразований на данных органах.
Если миома возникла до наступления климакса и имеет не регрессирующий характер, то климактерический период наступит позднее, чем при регрессирующей опухоли либо ее отсутствии. Такая опухоль не уменьшается в размерах даже с наступлением климакса, а только продолжает расти. Если опухоль предрасположена к самостоятельному рассасыванию, то ее уменьшение в размерах наблюдается еще за пару лет до наступления периода пременопаузы.
Разрастание клеток миомы может стать причиной образования раковой опухоли. Поэтому если при осмотре гинекологом, он замечает какие-либо факторы, предрасполагающие к озлокачествлению миомы, то принимается решение по оперативному удалению опухоли вместе с маткой.
Для того чтобы климактерический период не вызывал проблемы со здоровьем, необходимо внимательно прислушиваться ко всем проявляющимся симптомам, и своевременно устранять все воспаления и другие патологии при помощи специальных препаратов, разработанных для обеспечения мягкого течения климактерического периода. Только в таком случае наступление нового периода в жизни женщины будет комфортным и не предвещающим уныния.
Интересное и познавательное видео по теме:
Источники:
http://uterus2.ru/disease/neoplasms/polipy-v-matke-v-menopauze.html
http://doktor365.ru/sinehii/
http://vklimakse.ru/zabolevaniya-u-zhenshhin.html