Покраснение шейки матки при климаксе
Какие выделения возможны при климаксе
Возрастное изменение гормонального фона приводит к тому, что с наступлением климакса у женщины появляются специфические недуги, связанные с нарушением работы различных органов. В частности, уменьшаются размеры матки и яичников, снижается выработка слизи в шейке матки. За счет этого объем нормальных выделений при климаксе снижается. Но вследствие сухости влагалища повышается риск возникновения воспалительных заболеваний, образования опухолей. Возможны патологические выделения. На изменение их характера в период менопаузы необходимо обращать особое внимание.
Содержание:
- Нормальные выделения
- Виды патологических выделений
- Кровянистые выделения в период пременопаузы
- Происхождение кровянистых выделений в период постменопаузы
- Характерные признаки патологических выделений
- Причины появления патологических выделений
- Заболевания, связанные с гормональными нарушениями
- Онкологические заболевания
- Инфекционные и воспалительные заболевания половых органов
- Инфекции, передающиеся половым путем
- Диагностика и профилактика заболеваний половых органов при климаксе

Нормальные выделения
Влагалищные выделения у женщины любого возраста являются показателем состояния репродуктивного здоровья. Угасание детородной функции организма отражается на выработке слизи в шейке матки. Она продолжает выполнять свою защитную роль, препятствуя проникновению в органы возбудителей инфекции. Однако объем ее уменьшается вплоть до того, что в этот период у женщин появляется сухость влагалища.
Считается, что при климаксе слизистые выделения являются нормальными, если их объем не превышает 2 мл в день, они прозрачные (могут иметь слабый желтоватый оттенок из-за окисления слизи на воздухе). Кроме того, у них не должно быть резкого запаха. В состав выделений входит не только слизь, но также плазма и лимфа, поэтому по консистенции они напоминают рисовый отвар.
Нормальные бели при климаксе не вызывают у женщины неприятных ощущений, раздражения половых органов.
Виды патологических выделений
В зависимости от характера патологии могут появляться выделения следующего типа:
- слизистые (если они являются слишком скудными или чересчур обильными, имеют консистенцию пены, дурно пахнут);
- гнойные (густые, имеют серовато-зеленый оттенок, резкий запах);
- творожистые (белого цвета, с комочками, имеют кислый запах);
- кровянистые (цветом от ярко-красного до коричневого, появляются в виде сукровицы, мазни или кровотечения).
Наиболее опасными считаются кровянистые выделения, особенно в постменопаузальный период, когда их невозможно спутать с менструациями.
Кровянистые выделения в период пременопаузы
Примерно до 45-50 лет у женщины еще наступают менструации, однако регулярность их прихода нарушается из-за нестабильности гормональных процессов в организме. Объем и продолжительность кровянистых выделений колеблется. Они могут быть мажущими коричневыми продолжительностью меньше 2 дней, а в следующий раз – обильными бордово-красными, идут, не прекращаясь, в течение 2 недель. Помимо нерегулярных месячных, при климаксе возможно появление выделений крови, если женщина принимает препараты заместительной гормональной терапии для ослабления приливов и других недугов этого периода.
Во время пременопаузы у женщин чаще появляются эндокринные заболевания, усиливающие гормональный сдвиг. К нарушению выработки гормонов приводит неправильный обмен веществ, возникающий из-за плохой работы органов пищеварения, недостатка витаминов. Все это становится причиной появления нерегулярных кровянистых выделений.
Происхождение кровянистых выделений в период постменопаузы
С прекращением менструаций и гормональной перестройки у женщины исчезают физиологические факторы, которые могли бы привести к появлению кровянистых выделений. Теперь они становятся только симптомом патологии (заболеваний матки или придатков).
Предупреждение: При появлении следов крови в выделениях у женщин в период постменопаузы медлить с визитом к врачу особенно рискованно. Наиболее грозной причиной таких выделений может быть рак матки. Откладывая визит к гинекологу, пытаясь каким-то образом самостоятельно устранить проблему, женщина теряет драгоценное время для своевременного обнаружения и удаления опухоли.
Характерные признаки патологических выделений
При заболеваниях матки происходит повреждение слизистых оболочек, возможно разрушение тканей и сосудов. Возникают очаги гнойного воспаления. Поэтому у патологических выделений появляются следующие признаки:
- водянистая консистенция;
- наличие пены, сгустков слизи, зеленоватого гноя или крови;
- неприятный запах;
- вызывают раздражение наружных половых органов, покраснение и зуд кожи в области промежности;
- возникает жжение и зуд во влагалище.
Обычно выделениям сопутствуют такие симптомы, как затрудненное мочеиспускание, сопровождающееся резью в мочевом пузыре. Кроме того, могут появляться боли в животе и пояснице, а в отдельных случаях происходит повышение температуры тела.

Предупреждение: К врачу необходимо идти срочно, если в период постменопаузы в выделениях у женщины появляется кровь, и при этом она не принимала препаратов ЗГТ для ослабления симптомов климакса. На наличие опухоли в матке может указывать появление запоров и задержка мочеиспускания.
Причины появления патологических выделений
Причинами появления аномальных выделений у женщин после наступления климакса являются патологии, связанные с гормональными нарушениями, хроническими заболеваниями половых органов, инфекционным поражением органов нижнего таза, отклонениями эндокринного характера.
Заболевания, связанные с гормональными нарушениями
Эндометриоз. В течение всего репродуктивного периода у женщины во время месячных происходило регулярное обновление слизистой оболочки матки. Это было обусловлено высоким уровнем женских половых гормонов. Во время климакса, когда уровень эстрогенов в организме резко снижается, эндометрий уменьшается в объеме, прекращается его разрастание. Поэтому нередко с наступлением менопаузы заболевание отступает, даже если женщина много лет страдала от его проявлений.
Но в некоторых случаях гормональный сбой (недостаточная выработка прогестерона в организме), наоборот, приводит к возникновению эндометриоза. Одним из провоцирующих факторов является нарушение обмена веществ. В жировой ткани вырабатываются эстрогены, поэтому ожирение нередко при климаксе приводит к эндометриозу. Способствует неумеренному разрастанию эндометрия также сахарный диабет, гипертония.
Эндометриоз может возникать у женщин, перенесших операции по удалению матки и придатков, образуется на месте рубцов. Инфекционные заболевания, ослабление иммунитета также провоцируют появление эндометриоза.
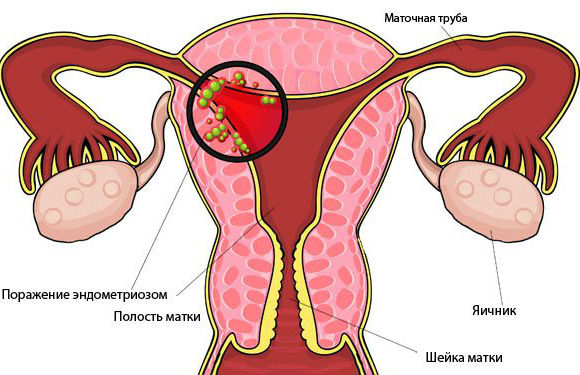
При климаксе это заболевание вызывает появление кровянистых мажущих выделений, а чаще – обильных кровотечений, что приводит к анемии. В этом возрасте эндометриоз является предвестником рака.
Миома матки. Доброкачественная опухоль в виде узлов в мышечной ткани матки. При ее увеличении у женщины растет живот, появляются боли в его нижней части, нарушается пищеварение и мочеиспускание. Характерным симптомом миомы является появление обильных кровянистых выделений.
Эрозия и дисплазия шейки матки. Эрозия связана с разрушением поверхностных слоев эпителия шейки матки, а дисплазия – это повреждение всех слоев слизистой оболочки. При этих заболеваниях белые выделения становятся обильными, запаха не имеют, в них появляются примеси крови.
Полипы в матке. Их образованию может способствовать разрастание эндометрия, выскабливание и повреждение матки в более молодом возрасте. При наличии полипов женщина в период менопаузы замечает у себя белые выделения без запаха с прожилками крови.
Видео: Как образуются полипы эндометрия
Онкологические заболевания
Рак шейки матки. На ранних стадиях проявления болезни отсутствуют. При климаксе кровянистые выделения являются характерным и чаще всего единственным симптомом, по которому его можно обнаружить. Другие симптомы (боли внизу живота и крестце) появляются позднее.
Рак матки (эндометрия). Выделения сначала белые водянистые, потом в них появляется кровь. Кровотечения усиливаются, в них имеются гнойные сгустки.
Видео: Факторы, провоцирующие возникновение рака шейки матки
Инфекционные и воспалительные заболевания половых органов
Вульвовагинит. Воспалительный процесс во влагалище. В период климакса слизистая оболочка влагалища становится более тонкой. Из-за недостатка смазки на поверхности возникают трещинки, которые легко воспаляются. Развивается дисбактериоз влагалища, при котором погибает полезная микрофлора. При этом появляются липкие слизистые выделения с примесью гноя, с запахом рыбы. Цвет пенистых выделений серый, гной придает им желто-зеленый оттенок. Женщина испытывает жжение, зуд и все остальные симптомы раздражения поверхности влагалища.
Цервицит – воспаление слизистых оболочек шейки матки. Иммунитет у пожилых женщин значительно ослабевает, инфекция при этом быстро распространяется из влагалища в шейку матки. Если заболевание запущено, то произойдет воспаление эндометрия (эндометрит) и придатков матки. Характерным признаком цервицита являются интенсивные желтые гнойные выделения, в которых имеются сгустки крови. Других симптомов, кроме выделений, при климаксе может и не быть.
Молочница (кандидоз). Возникает из-за ослабления иммунитета и нарушения состава влагалищной микрофлоры. Развитию грибка кандида может способствовать переохлаждение, прием лекарств и другие факторы. Выделения напоминают творожистую массу, имеют характерный кислый запах.
Инфекции, передающиеся половым путем
Как и в молодости, женщина менопаузального возраста может заразиться трихомониазом, гонореей, хламидиозом и другими инфекциями, передающимися во время полового акта. При пониженной сопротивляемости организма воспалительные процессы быстро распространяются из наружных половых органов в матку и придатки, поражают мочевыводящие органы.
При таких заболеваниях возможны следующие выделения:
- Трихомониаз – водянистые, пенящиеся, белые с желтовато-зеленым оттенком. Имеется резкий неприятный запах.
- Гонорея – гнойные серо-зеленые густые выделения. Возникают постоянные позывы к мочеиспусканию, зуд и жжение во влагалище.
- Хламидиоз. Выделения могут быть прозрачными или белыми слизистыми. Поражение мочевыводящих путей приводит к тому, что моча становится мутной, возникают рези во время мочеиспускания.

Диагностика и профилактика заболеваний половых органов при климаксе
Поскольку многие заболевания имеют сходные симптомы, то разобраться в причине патологических выделений, тем более избавиться от них, женщина самостоятельно не сможет. Важное мерой профилактики перехода заболеваний в хроническую форму является посещение врача и прохождение обследования 2 раза в год.
УЗИ покажет наличие каких-либо патологических новообразований. Осмотреть шейку и полость матки можно с помощью кольпоскопа – оптического прибора, освещающего и увеличивающего изображение исследуемой поверхности. По анализам крови устанавливают природу воспаления и инфекционного поражения, обнаруживают наличие онкологии.
Воспаление шейки матки

Гинекологи относят цервицит — воспалительный процесс, поражающий шейки матки, — к достаточно распространенным заболеваниям женской половой сферы, ведь на протяжении всей жизни хотя бы раз его переносят 50 % женщин.
Заражается шейка матки, которая служит защитной преградой для инфекционных микроорганизмов, происходит воспаление которое делится на несколько стадий. Причем в двух третях случаев данное заболевание встречается в репродуктивном возрасте.
Причины появления воспаления
Исходя из того, что заболевание встречается довольно часто, вызвать его может множество причин.
Перечислим основные из них:
- вагинальные инфекции или венерические заболевания — (хламидиоз, гонорея, трихомониаз и др.);
- кандидоз;
- вирус простого герпеса — (генитальный герпес);
- вирус папилломы человека;
- родовые травмы шейки матки — механическое повреждение, полученное вследствие непрофессионального проведения аборта, диагностического выскабливания матки, искусственного расширения шейки матки с помощью специальных инструментов или установки либо удаления противозачаточной спирали;
- раннее начало половой жизни — беспорядочные половые связи, наличие нескольких половых партнеров;
- несоблюдения правил личной гигиены — (к примеру, забытый тампон может вызвать раздражение шейки матки и ее воспаление, неправильное подмывание – от анального отверстия в сторону влагалища — нередко приводит к инфицированию кишечной палочкой);
- аллергическая реакция на латекс или спермицидные составы и др.
Симптомы и признаки
Первым симптомом цервицита могут стать более интенсивные влагалищные выделения, начинающиеся сразу после окончания менструации. Однако в силу слабой выраженности обнаружить заболевание без гинекологического осмотра на данной стадии довольно сложно.
К основным симптомам относят следующие:
- зуд, жжение наружных половых органов и их покраснение;
- жжение или резь при мочеиспускании;
- обильные выделения;
- кровотечение между менструациями;
- болезненные половые акты;
- небольшие кровянистые выделения или даже кровотечения сразу после полового акта;
- боли в нижней части живота или пояснице (иногда они появляются только при половом акте);
- легкая тошнота, повышение температуры, головокружение и ярко выраженные боли внизу живота (возникают при распространении инфекции);
- гиперемия и отек наружного отверстия цервикального канала, сопровождающиеся выпячиванием слизистой матки и мелкими кровоизлияниями или изъязвлениями (обнаруживается при осмотре).
Стоит отметить, что в зависимости вида возбудителя заболевания и общего состояния иммунитета цервицит может иметь различные проявления. Так, к примеру, цервицит, вызванный гонореей, протекает, как правило, остро, его признаки ярко выражены. А при хламидийной инфекции, наоборот, симптомы менее заметны.
Для цервицита, возникшего на фоне герпеса, характерна рыхлая ярко красная шейка матки с изъязвлениями. При наличии трихомониаза заболевание проявляется небольшими кровоизлияниями на шейке матки и наличием атипичных клеток в мазке. Вирус папилломы человека на фоне цервицита нередко приводит к образованию кондилом и обширному изъязвлению шейки матки.
Цервицит опасен тем, что при легкой стадии болезни ее течение может быть абсолютно незаметным. И если в острой форме он не был обнаружен и, как следствие, не вылечен, то болезнь переходит в затяжную хроническую стадию. При хроническом цервиците основные признаки воспаления (отек и гиперемия) выражены слабее.
Однако при отсутствии лечения и в дальнейшем воспаление начнет распространяться на окружающие шейку матки ткани и железы, в результате чего начнут образовываться кисты и инфильтраты, произойдет уплотнение шейки матки. Поэтому не пренебрегайте регулярными посещениями врача, ведь это крайне важно для вашего здоровья и возможности забеременеть и родить здорового ребенка.
Отдельно хотелось бы сказать о выделениях из уретры или влагалища при цервиците, ведь в зависимости от их характера также можно судить о возбудителе заболевания. Так, к примеру, при цервиците на фоне гонореи выделения, как правило, приобретают желтый цвет с примесью гноя.
При хламидиозе или микоплазмозе изменения выделений менее выражены. Обычно они прозрачного или белого цвета, может присутствовать оттенок желтизны. Если причина цервицита в урогенитальном трихомониазе, то выделения будут пенистыми. А если дело в кандидозе, то выделения схожи с выделениями при молочнице. Они белого цвета и имеют творожистую консистенцию.
Разновидности инфекции
Цервицит имеет некоторые разновидности.  Расскажем о каждой из них.
Расскажем о каждой из них.
Острый
Данный вид заболевания характеризуется стремительным развитием. Инфекционные и воспалительные процессы ярко выражены, кроме того, нередко могут присутствовать практически все симптомы болезни одновременно.
Хронический
Может протекать на фоне иных воспалительных заболеваний или развиться из недолеченного острого цервицита.
Обычно хронический цервицит сопровождается скудными слизисто-гнойными или просто слизистыми выделениями, незначительным отеком тканей шейки матки.
В случае длительного течении хронической стадии цервицита шейка матки начинает утолщаться, причем нередко возникает эрозия.
Гнойный
Исходя из названия ясно, что в данном случае воспаление сопровождается обильными слизисто-гнойными выделениями.
Причиной их возникновения может стать мужской уретрит, вызываемый заболеваниями, передающимися половым путем. Чаще всего данный вид цервицита возникает при наличии у больного гонореи.
Атрофический
При атрофическом цервиците воспаление сопровождается истончением тканей шейки матки. В случае запущенных форм атрофии разных отделов половых путей нередко наблюдается нарушение мочеиспускания, поэтому помимо гинеколога в обязательном порядке стоит посетить и врача-уролога. Чаще всего данный вид заболевания развивается из хронической формы.
Вирусный
Вызван заболеваниями вирусной этиологии (вирусом папилломы человека или генитальным герпесом). Лечение его, как правило, комплексное и достаточно тяжелое: женщине назначаются противовирусные препараты, иммуномодуляторы, также необходимо орошение полости матки специальными составами.
Бактериальный
При бактериальном цервиците сильной воспалительной реакции не наблюдается, хотя нарушение микрофлоры влагалища все же есть. Его причиной может стать бактериальная инфекция – кольпит, гонорея, вагиноз и др.
Кистозный
Наиболее неприятный вид цервицита. Его причиной считают сочетание нескольких инфекций (стрептококков, стафилококков, трихомонад, хламидий и др.). Результатом такого «букета» заболеваний является разрастание цилиндрического эпителия на поверхности матки и ее полное зарастание кистами.
По утверждению специалистов, в данном случае шейка матки представляет малоприятное зрелище, ведь она практически полностью покрыта бесчисленными кистами. Нередко сочетается и с эрозиями.
Неспецифический цервицит
Данный вид не связан ни с какими инфекциями, передающимися половым путем. Чаще всего возникает при наличии бактериального вагиноза. Встречается неспецифический цервицит, как правило, у молодых женщин и характеризуется достаточно обильными гнойными выделениями. Причем, как и в других случаях, воспаление начинается из-за нарушения естественной микрофлоры влагалища.
Как диагностируется заболевание
Цервицит нередко протекает бессимптомно, поэтому чаще всего данное заболевание обнаруживается случайно во время плановых профосмотров или при обращении к гинекологу по поводу иных болезней.
Суть диагностики заключаеться в выявлении причин воспаленной инфекции, именно определение возбудителя гарнтирует эффективное лечение.
Точный диагноз устанавливается на основании результатов:
- осмотра с помощью гинекологических зеркал поверхности шейки матки;
- расширенной кольпоскопии, которая позволяет рассмотреть даже незначительные изменения в эпителии шейки матки (сосудистые петли, отечность слизистой, эктопию или эрозию, гиперемию и характер воспаления) и определить на основе этого эффективность дальнейшего лечения;
- лабораторных исследований (бакпосева на чувствительность к антибиотикам и микрофлору, мазка, ПЦР-диагностики, рН-метрии влагалищного отделяемого и др.);
- специальных методов диагностики (иммуноферментного анализа, ДНК-зонда и др.).
Способы лечения цервицита
Для успешного излечения в первую очередь необходимо определить возбудителя заболевания и ликвидировать его и предрасполагающие факторы (обменные, гормональные, иммунные нарушения). Поэтому тип лечения при цервиците во многом зависит от причины заболевания.
После диагностики и выявления возбудителя гинеколог пропишет вам ряд лекарственных препаратов, которые максимально эффективно и в короткий срок смогут побороть инфекцию. Причем на протяжении всего периода лечения вам будет необходимо сдавать лабораторные анализы и проходить кольпоскопию для наблюдения за динамикой выздоровления.
Кроме того, больным рекомендовано физиотерапевтическое лечение совместно с приемом препаратов, усиливающих иммунную защиту организма. При неспецифическом цервиците нередко назначаются влагалищные спринцевания и свечи.
Также стоит отметить, что для исключения вероятности повторного инфицирования стоит провести и лечение полового партнера.
Лечение свечами
Свечи от цервицита, показанные при неспецифической его форме, имеют прекрасный оздоровительный эффект. Влияя на воспаление локально, они устраняют неприятные выделения и восстанавливают поврежденную болезнью ткань, удаляя при этом пораженную. Максимальный эффект можно достигнуть при совмещении свечей с лечебными прокладками.
Но помните, что применять свечи при беременности, в период менструации и за несколько дней до ее начала не рекомендуется. Также прервать лечение с использованием свечей и обратиться к врачу следует в случае появления болей, зуда, покраснения или шелушения наружных половых органов.
Лечение народными средствами
Кроме основного медикаментозного лечения  больные цервицитом нередко используют и народные методы.
больные цервицитом нередко используют и народные методы.
Приведем несколько из них.
Отвар. В равном количестве возьмите плоды малины, листья березы, травы полыни, зверобоя, мяты и хвоща и немного измельчите. 5 г полученной смеси залейте стаканом кипятка и в течение 10 минут грейте на водяной бане. Настаивайте отвар около часа, затем процедите и принимайте 3 раза в день ежедневно по трети стакана за 30 минут до еды.
Настой для спринцевания. В равном количестве возьмите листья березы, цветки календулы, траву пустырника, корни одуванчика и солодки и тмин, измельчите все и тщательно перемешайте. После этого 10 г полученной сухой смеси залейте 500 мл кипяченой воды (лучше теплой) и грейте на водяной бане четверть часа. Затем полученный отвар настаивайте не менее 2 часов в теплом месте и процедите. Раствор для спринцевания готов. Для каждой процедуры берите по 200 мл настоя и повторяйте спринцевание 3 раза в день.
Мазь. Цветки сирени, корень змеиного горца и одуванчика, листья кипрея и березы, травы чистотела, полыни, зверобоя и шалфея, а также семена льна измельчите. Возьмите 50 г полученной сухой смеси, залейте 500 мл воды и кипятите на небольшом огне, пока объем воды не уменьшится примерно в 2 раза.Затем добавьте 50 г сливочного масла и варите еще четверть часа.
После этого снимите с огня, добавьте 50 г меда и перемешайте. Полученной мазью смажьте полоску бинта, сформировав свечу, причем не забудьте оставить край бинта свободным (примерно 5-7 см) для удобного извлечения. Полученную свечку вставляйте во влагалище перед сном.
Хирургически методы лечения
Если у вас обнаружена хроническая стадия цервицита и консервативное лечение не дает положительного результата, то вероятнее всего при отсутствии инфекций гинеколог предложит вам один из способов хирургического вмешательства, а именно криотерапию, диатермокоагуляцию либо лазеротерапию.
Можно ли забеременеть при цервиците?
Ответ на этот вопрос, как правило, отрицательный, ведь воспаление шейки матки обычно не является самостоятельным заболеванием, а возникает в результате обширного воспалительного процесса в репродуктивных органах.
 Полезная информация о том, как облегчить предместруальный синдром узнайте действенные способы, которые помогут переносить это состояние значительно легче.
Полезная информация о том, как облегчить предместруальный синдром узнайте действенные способы, которые помогут переносить это состояние значительно легче.
Какие симптомы скудных месячных предупреждают о возможном нарушении менструального цикла, читайте здесь
Патология выпадения стенок влагалища имеет несколько разновидностей, предлагаем вам статью https://womensmed.ru/bolezni/vypadenie-i-opushhenie-zhenskix-polovyx-organov/vypadenie-stenok-vlagalishha.html в которой подробно разобрано это заболевание
Влияние на текущую беременность
В период беременности цервицит значительно повышает риск возникновения осложнений, среди которых необходимость прерывания беременности, преждевременные роды, внутриутробное инфицирование плода, гнойно-септическое поражение внутренних органов и кожи у новорожденного и др.
Если диагноз поставлен вам на раннем сроке, то резко возрастает вероятность плацентарной недостаточности и различных нарушений в развитии плода. Кроме того, итогом может стать замирание плода или выкидыш.
Цервицит, возникший на поздних сроках, грозит задержкой внутриутробного развития ребенка, появлением псевдоуродств и серьезными инфекционными заболеваниями.
Чтобы избежать эту болезнь тщательно соблюдайте правила личной гигиены и регулярно посещайте гинеколога с целью профилактического осмотра, ведь цервицит в ранней стадии лечится гораздо легче. Будьте здоровы!
Гормональная терапия климакса
Гормональная терапия менопаузы
Эрозия шейки матки: симптомы и лечение

Эрозия шейки матки (новый термин эктопия эпителия шейки матки) является патологическим дефектом её слизистой оболочки, что может быть вызвано различными причинами, или быть наследственным. Говоря об эрозии шейки матки, имеют ввиду небольшие язвочки (эрозии, участок яркого красного цвета), появляющиеся на слизистой оболочке самой шейки матки.
Вообще эрозия это целая группа заболеваний. На сегодняшний день всякое повреждение поверхности шейки матки именуется гинекологами эрозией.
Эрозия и псевдоэрозия
Псевдоэрозия. Суть заболевания в том, цилиндрический эпителий (ЦЭ), выстилающий канал шейки матки оказывается на влагалищной поверхности (распространяется на влагалищную часть шейки матки), т.е. находится не на своём месте, и визуально выглядит как красное пятно, образовавшееся вокруг наружного отверстия. При этом эктопию не считают предраковым заболеванием, хоть она и повышает риск возможного возникновения рака шейки матки.
Такое происходит в результате гормональных нарушений, перенесённых воспалительных заболеваний.
Термин эрозия уже устарел, его давно заменил термин эктопия (имеет отношение к псевдоэрозии), но врачи до сих пор продолжают употреблять старый термин.
Считается, что с эктопией сталкиваются около половины девушек и женщин репродуктивного возраста. У женщин достигших 40 лет она не встречается. Отношение к недугу неоднозначное, кто-то говорит «ничего страшного», другие пугают, — это может закончиться раком.
Эрозия. Настоящая же эрозия случается, когда на слизистой шейки матки происходит разрушение участка, и на этом месте появляется ранка. У эрозии бывает несколько причин: половые инфекции (гонорея, герпес, хламидиоз и т.п.), механические травмы (в результате абортов, родов, неудачно вставленной спирали и изощрённого секса) и гормональные нарушения.
В шейке матки на месте дефекта может развиться воспаление, вызванное микроорганизмами (болезнетворными), и не исключено, что оно в свою очередь не перейдёт далее на другие женские половые органы.
Помимо этого, существующий длительное время недуг, если его не лечить, возможно, перейдёт в опухоль.
Симптомы эрозии (эктопии) шейки матки
Они не многочисленны. Этот недуг считается почти бессимптомным. К значительным изменениям в самочувствии он не приводит.
Дискомфорт внизу живота может напрочь отсутствовать. Подчас полового акта также, ведь на шейке матки отсутствуют чувствительные рецепторы. Но, после него всё же у некоторых женщин наблюдаются незначительные сукровичные или кровянистые выделения, которые могут появиться и после поднятия тяжестей. Бывает, выделения сопровождает зуд, жжение, раздражение, рези. А их цвет бывает разным: беловатым, желтоватым, кровянистым, мутно-слизистым. И всё это веская причина посетить гинеколога.
Хоть симптомы эрозии не всегда являются ярко выраженными, данное заболевание обязательно нужно лечить. Когда эрозия шейки матки существует длительное время, и отсутствует правильное лечение, — клетки шейки матки могут измениться необратимо. В этом случае сильно возрастает риск злокачественного образования. Поэтому женщинам стоит почаще обследоваться.
Диагностика и профилактика
Все женщины хорошо знают, что желательно периодически посещать гинеколога, даже когда кажется, что всё нормально. Но лишь немногие так поступают, ведь гинекологический осмотр – малоприятная процедура. Но иногда регулярный обход гинеколога становится насущной необходимостью, т.к. есть женские болезни, протекающие незаметно: без неприятных выделений, без боли, нарушения менструального цикла, и выявить их поможет специалист. Эрозию (эктопию) шейки матки относят к скрытым болезням. Поэтому не нужно искать какие-то признаки, по которым вы наверняка определите эктопию. Коварство этого недуга в том, что он себя почти никак не проявляет.
После спринцеваний, полового акта из влагалища могут быть кровянистые выделения, но это происходит далеко не всегда и не у всех, — случается лишь в случае истинной эрозии. Ещё реже внизу живота чувствуются несильные боли. Часто эктопию обнаруживают случайно, когда пациентка приходит на приём к гинекологу по иному поводу.
Гинекологу достаточно будет простого осмотра пациентки с помощью зеркал для диагностирования эктопии шейки матки.
С целью уточнения характера поражения применяют кольпоскопию – осмотр специальным прибором кольпоскопом (даёт увеличение 25-30 раз), соскобы, а также гистологические исследования.
Если врач после обследования пациентки кольпоскопом сомневается в диагнозе, он должен провести расширенную кольпоскопию, — это то же самое исследование, но при этом применяют специальные красящие вещества.
При эрозии шейки матки в обязательно делают биопсию и цитологическое исследование. Для последнего с сомнительного участка шпателем соскабливают клетки и рассматривают данный мазок под увеличением, для первого от подозрительной ткани отщипывается кусочек, который также изучают под увеличением. Биопсия — самый точный метод, — выявляет эрозию и рак. Детальное исследование клеток в области эрозии позволяет разработать правильное лечение пациентки.
Причины эрозии шейки матки
Как уже написано выше – под этим термином подразумевается дефект слизистой шейки матки. Настоящая эрозия довольно редко встречается.
Этим термином чаще называют другой процесс – псевдоэрозию шейки матки или эктопию эпителия шейки матки. Здоровая влагалищная часть шейки, в норме, покрыта многослойным плоским эпителием (МПЭ). А в сам канал шейки матки покрыт в один слой другими, цилиндрическими клетками.
Под действием многих факторов место стыка двух разных тканей перемещается на поверхность шейки матки. В итоге цилиндрические клетки оказываются не на своём месте, где быть их не должно. Затем, на цилиндрический эпителий (ЦЭ) начинают воздействовать микроорганизмы влагалища и кислая среда, поддерживая хроническое воспаление. Плохо то, что в отличие от МПЭ, ЦЭ не имеет защитных свойств и тем самым не имеет средств препятствия проникновению вирусов/бактерий в цервикальный канал, а также полость самой матки. Вы уже знаете, данный дефект в медицине именуется эктопия или псевдоэрозия, но для простоты в обиходе употребляют просто слово эрозия.
К причинам наиболее часто вызывающим данный недуг относят пониженный иммунитет, механическое повреждение шейки матки, половые инфекции (вирус папилломы человека, генитальный герпес и пр.).
Истинная эрозия может стать следствием абортов, тяжёлых родов и иных внутриматочных вмешательств, и в результате образовавшихся разрывов. Шейка как бы выворачивается и часть ЦЭ цервикального канала оказывается на влагалищной части.
Пациентка с этим диагнозом обязательно должна быть под наблюдением гинеколога. Не торопиться с лечением можно лишь при эрозии, которая возникает в подростковом возрасте. Такие эрозии в основном особого вреда не причиняют и исчезают сами по себе. Но и в такой ситуации к врачу необходимо регулярно показываться.
В остальных случаях, когда отсутствует правильное лечение, — эрозия шейки матки может к осложнениям привести. При длительном воспалении у клеток в месте эрозии изменяется структура. Не исключено появление атипичных клеток, предрака и рака шейки матки. Отрицательную роль в данном процессе могут сыграть половые инфекции, в особенности это касается папиломавируса и его сочетания с вирусами генитального герпеса. Если вирус внедряется в клетку, то запросто может привести к изменению и повреждению на уровне генома.
Лечение эрозии шейки матки
Метод лечения определяют лишь после полого обследования. Следует осторожно подходить к выбору специалиста и метода лечения, особенно если девушка планирует рожать.
Перед началом лечения кроме кольпоскопии и биопсии нужно пройти некоторые дополнительные обследования: цитологическое обследование, мазок на флору, анализ крови на сифилис, ВИЧ, вирусные гепатиты. Пройти анализы на наличие половых инфекций.
После обнаружения эрозии необходимо срочно от неё избавляться. Рекомендуют комплексное лечение, с учётом причин по которым возникла эрозия. Сначала ликвидируют воспалительный процесс. Применяются мази и спринцевания с противовоспалительными свойствами. Если выявлена инфекция – будет назначена антибактериальная терапия. Затем, если лечение не помогло, на слизистой шейки матки удаляют изменённые участки. Существуют следующие методы:
•Лазерная коагуляция – самый современный и наиболее эффективный метод. Он обеспечивает высокую точность, и сохраняет здоровые ткани, заживление происходит очень быстро и не оставляет рубцов;
•Диатермокоагуляция – для выжигания эрозии применяют ток;
•Криодеструкция – удаляют жидким азотом;
•Химическая коагуляция – специальными препаратами (разъедают изменённые клетки) обрабатывают участок с эрозией;
•Хирургическое удаление – при существующей опасности развития рака, — шейку матки или её часть вырезают.
Ещё существует новый метод, в котором используют полихроматический свет в широком оптическом диапазоне – 250-1200 нм. Ультрафиолетовые лучи этого прибора уничтожают возбудителей инфекций, а лучи инфракрасного спектра стимулируют заживление, свет видимого спектра воздействует наподобие солнечного света, производя иммуномодулирующее действие. Этот комплекс будет способствовать заживлению дефектов слизистой.
Прижигание электрическим током (ДЭК) применяется довольно давно, но эта процедура имеет недостатки. Заживление длится долго, появляются рубцы, иногда прижигание приводит к осложнениям. Возможно сужение зева шейки матки. Возможны проблемы во время беременности и родов. По этой причине диатермоэлектрокоагуляцию значительно реже начали применять и отдали предпочтение другим способам. В частности, лазеркоагуляции, радиоволновому методу, криодеструкции – замораживанию жидким азотом.
Однако при применении метода криодеструкции наблюдают укорочение шейки матки. По этим причинам в последние годы наилучшими методами считаются радиоволновой и лазеркоагуляция.
Лазер одновременно воздействует на изменённую ткань и останавливает кровотечение. После воздействия лазером редко бывают осложнения, рубец не образуется. Глубину воздействия можно настраивать от минимальной (до 1-2 мм) и регулировать в самом процессе коагуляции. Восстановление длится меньше, чем после применения других методик.
По окончании лечения можно с облегчением вздохнуть, но не стоит терять бдительности, и периодически проверяться у специалиста. Нельзя констатировать полное выздоровление, не понаблюдав некоторое время за процессом.
Можно попробовать лечение народными средствами, так сказать народное лечение эрозии шейки матки. Существуют весьма эффективные советы и рецепты. Должно хорошо помогать особенно на ранних стадиях.
Но помните, без консультации и наблюдения у специалиста вы рискуете сделать ещё хуже. Будьте аккуратны и помните, врачи, и те, кто прошёл через это советуют вам не запускать и не мириться с эрозией шейки матки и по возможности обязательно скорее начинать лечение. Ведь неизвестно как заболевание будет протекать конкретно в вашем случае.
Источники:
http://prosto-mariya.ru/kakie-vydeleniya-vozmozhny-pri-klimakse_1559.html
http://womensmed.ru/bolezni/cervicit/vospalenie-shejki-matki.html
http://www.climara.ru/eroziya-shejki-matki-simptomy-i-lechenie/